 |
Glob Reg Health Technol Assess 2022; 9: 73-81 ISSN 2283-5733 | DOI: 10.33393/grhta.2022.2415 ORIGINAL RESEARCH ARTICLE |
 |
Il costo a carico dei pazienti del percorso per eleggibilità ai farmaci PCSK9 e follow-up di un anno: i risultati dello Studio PRIOR
The costs incurred by patients to get eligibility to PCSK9 treatment and one-year follow-up: the results of the PRIOR Study
Background: Several health care services are required to get eligibility to PCSK9-inhibitors medicines and the follow-up of patients being treated. The ultimate goal is making prescriptions appropriate and monitoring the effects of these drugs. Some recent papers (opinion/consensus documents) highlighted the necessity to make simpler this clinical pathway. Our paper illustrates the cost of this pathway incurred by patients (direct healthcare and non-healthcare costs, productivity losses by patients and their possible care-giver due to the time dedicated to healthcare services).
Methods: The study relied on a retrospective data collection through a structured questionnaire administered to 240 patients, being on treatments with PCSK9-inhibitor drugs for at least one year. Patients were recruited in 4 Italian healthcare centres from June 2020 to July 2021.
Results: Recruited patients are 64 years old on average, 64% of patients are males and 36% are actively employed and working. Mean cost incurred by patients amounts to € 926.2. Direct healthcare costs, direct non-healthcare costs and productivity losses arrive to € 463.6 (50%), € 136.7 (15%) and € 325.9 (35%) respectively. Healthcare services fully covered by the National Health Service account for 56% of the total. Co-payments are applied to 26% of healthcare services, whereas patients pay the full price for 18% healthcare services.
Discussion: Getting eligibility to PCSK9-inhibitors and managing patients’ follow-up generate important costs incurred by patients. Furthermore, these costs are very different across healthcare centres. We are fully aware that appropriateness of prescriptions and patients’ follow-up are very important. However, simplifying the clinical pathway would bring economic advantages and could make more homogenous the way this pathway is managed by healthcare organisations.
Keywords: Clinical pathway, Costs, Eligibility, Follow-up, Organisational impact, PCSK9
Received: May 3, 2022
Accepted: June 9, 2022
Published online: July 18, 2022
This article includes supplementary material
Global & Regional Health Technology Assessment - ISSN 2283-5733 - www.aboutscience.eu/grhta
© 2022 The Authors. This article is published by AboutScience and licensed under Creative Commons Attribution-NonCommercial 4.0 International (CC BY-NC 4.0).
Commercial use is not permitted and is subject to Publisher’s permissions. Full information is available at www.aboutscience.eu
Introduzione
Nel 2017 (Determina AIFA di Prezzo e Rimborso dell’1 e del 16 febbraio 2017) sono stati approvati due farmaci inibitori della proproteina convertasi subtilisina/kexina di tipo 9 – PCSK9 (alirocumab ed evolocumab), con l’indicazione di ipercolesterolemia primaria (familiare eterozigote e non familiare) e di dislipidemia mista in pazienti che non raggiungono livelli di LDL-C (low-density lipoprotein cholesterol) target con la dose massima tollerata di una statina. A queste indicazioni si è aggiunta nel 2019 (Determina AIFA di Prezzo e Rimborso del 27 novembre 2019 e del 20 marzo 2020) la malattia cardiovascolare aterosclerotica accertata.
Tali farmaci vengono usati (i) in associazione con una statina o con una statina con altre terapie ipolipemizzanti in pazienti che non raggiungono livelli di LDL-C target con la dose massima tollerata di una statina e (ii) in monoterapia o in associazione con altre terapie ipolipemizzanti in pazienti intolleranti alle statine o per i quali l’uso di statine è controindicato.
Per evolocumab è stato previsto il rimborso anche per ipercolesterolemia familiare omozigote, in associazione con altre terapie ipolipemizzanti negli adulti e negli adolescenti di almeno 12 anni di età.
Gli inibitori di PCSK9 sono soggetti a registro di monitoraggio, che ne specifica ulteriormente le condizioni di rimborsabilità:
- pazienti di età ≤80 anni con ipercolesterolemia familiare omozigote;
- pazienti in prevenzione primaria con ipercolesterolemia familiare eterozigote e livelli di LDL-C ≥130 mg/dL nonostante terapia da almeno 6 mesi con statina ad alta potenza alla massima dose tollerata (atorvastatina 40-80 mg oppure rosuvastatina 20-40 mg) + ezetimibe oppure dopo una sola rilevazione di LDL-C in caso di infarto miocardico acuto recente (ultimi 12 mesi) o di eventi cardiovascolari multipli oppure con dimostrata intolleranza alle statine e/o all’ezetimibe;
- pazienti di età ≤80 in prevenzione secondaria con ipercolesterolemia familiare eterozigote o ipercolesterolemia non familiare o dislipidemia mista con livelli di LDL-C ≥100 mg/dL (è prevista una riduzione del livello a 70 mg/dL) (1), nonostante terapia da almeno 6 mesi con statina ad alta potenza alla massima dose tollerata (atorvastatina 40-80 mg oppure rosuvastatina 20-40 mg) + ezetimibe oppure con dimostrata intolleranza alle statine e/o all’ezetimibe.
Il registro specifica anche la numerosità e la frequenza delle determinazioni lipidiche (necessità di 3 determinazioni, eseguite in momenti diversi, del profilo lipidico per ottenere l’eleggibilità con intervallo tra una determinazione e l’altra di almeno 2 mesi) e i criteri per la valutazione dell’intolleranza alle statine.
Il percorso che il paziente deve seguire per aver accesso al trattamento con tali farmaci a carico del SSN prevede quindi tre fasi:
- una prima fase in cui il clinico verifica l’eleggibilità alla terapia con gli inibitori di PCSK9 (6 mesi), in termini di intolleranza alle statine e/o della loro efficacia nel controllo dei livelli di LDL-C;
- una fase di prescrizione e dispensazione della terapia individuata dal clinico, dopo aver accertato l’eleggibilità;
- una fase di follow-up in cui il clinico effettua una rivalutazione dell’efficacia della terapia a intervalli di 3/6 mesi.
Uno studio pubblicato nel 2018 (2) ha discusso le principali problematiche nell’accesso ai farmaci inibitori del PCSK9, sottolineando in particolare:
- la complessità nella compilazione del registro;
- la copertura limitata del registro (3/6 mesi) che comporta un frequente accesso agli ambulatori specialistici ospedalieri da parte dei pazienti per il rinnovo, poco compatibili con la normale sequenza di visite di controllo in Italia. Lo studio riferisce, infatti, come a un paziente acuto in ambito cardiovascolare si consigli un primo controllo dopo 4-6 settimane dall’evento e i successivi sulla base delle esigenze cliniche del paziente;
- il trattamento con statine ad alto dosaggio ed ezetimibe per almeno 6 mesi, con riduzione delle potenzialità di accesso in termini generali;
- la prescrivibilità riservata a poche figure cliniche.
Un secondo contributo (3) ha indagato su un panel di clinici e farmacisti, intervistati sulla base della tecnica Delphi, quali cambiamenti del percorso sono da considerarsi prioritari e quali effetti tali cambiamenti avrebbero sui costi a carico del SSN e del paziente. Per quanto si sia rilevata una certa variabilità/incertezza sulle azioni da intraprendere per migliorare tale percorso, emergono tre elementi sui quali esiste un certo grado di accordo, rappresentati, in ordine di rilevanza, da:
- un aumento del periodo di copertura del registro di monitoraggio, per arrivare eventualmente anche a un anno;
- una gestione della rivalutazione dei pazienti negli ambulatori territoriali, salvo il mantenimento in ambito ospedaliero dell’arruolamento del paziente;
- una riduzione a 3 mesi del periodo di trattamento dei pazienti con statine ad alto dosaggio in associazione con ezetimibe per la verifica della mancata risposta/intolleranza a statine e a 2 degli esami di laboratorio.
Tali contributi hanno in termini generali sottolineato la complessità del percorso del paziente associato all’accesso alla terapia, alla prescrizione e al follow-up.
Ad oggi, invece, non è presente in letteratura uno studio sui costi a carico del paziente del percorso associato alla valutazione dell’eleggibilità al trattamento con gli inibitori di PCSK9 e del successivo follow-up. Esistono invece evidenze piuttosto consolidate sul profilo di costo-efficacia di tali farmaci (4,5), che non danno però molta attenzione al costo del percorso di cui supra, e sulla dimensione dei costi a carico dei pazienti associati a eventuali compartecipazioni alla spesa sui farmaci interessati (4).
Scopo del presente studio è coprire tale gap informativo, con riferimento al contesto del Servizio Sanitario Nazionale italiano.
Metodi
La stima dei costi del percorso associato alla gestione del paziente in trattamento con farmaci inibitori di PCSK9 è parte di un più ampio studio osservazionale retrospettivo multicentrico (PRIOR-PCSK9), finalizzato a rilevare non solo tali costi ma anche le preferenze dei pazienti rispetto ad alcuni scenari alternativi di cambiamento del percorso di valutazione dell’eleggibilità e del follow-up.
Il protocollo del presente studio è stato oggetto di approvazione da parte dei comitati etici dei centri che hanno partecipato. Tale studio è stato condotto selezionando un campione di convenienza determinato sulla base della disponibilità a partecipare dei centri e dei pazienti (6), che rispettasse la presenza di almeno un centro per macro-area geografica (Nord, Centro e Sud e Isole).
Lo studio osservazionale ha coinvolto 240 pazienti reclutati in maniera consecutiva in 4 centri italiani tra il 22 giugno 2020 e il 5 luglio 2021. Considerando l’elevata variabilità interregionale (e in alcuni casi infra-regionale) nella gestione del follow-up dei pazienti, i 4 centri coinvolti sono stati distribuiti per macro-area (due al Nord, uno al Centro e uno al Sud e Isole).
Nello specifico, hanno partecipato allo studio:
- l’Ospedale di Rivoli – ASL Torino 3, Torino (68 pazienti reclutati);
- l’ASST Grande Ospedale Metropolitano Niguarda – Milano (67 pazienti reclutati);
- l’Azienda Ospedaliero-Universitaria Policlinico Umberto I – Roma (55 pazienti reclutati);
- l’Azienda Ospedaliera-Universitaria Federico II – Napoli (50 pazienti reclutati).
La popolazione target del presente studio è rappresentata da pazienti attualmente in trattamento con farmaci inibitori di PCSK9 da almeno un anno. Sono stati criteri di inclusione la capacità di comprendere il questionario somministrato e di rispondervi e la volontà espressa, attraverso la firma del modulo di consenso informato, di partecipare allo studio.
I costi oggetto di analisi, riferiti alla fase di arruolamento dei pazienti e a un anno di follow-up, sono:
- i costi diretti sanitari a carico del paziente, con distinzione tra prestazioni a totale carico del SSN (per le quali il costo è nullo), a carico del SSN ma con compartecipazioni da parte dell’assistito (ticket) e a totale carico dei pazienti (prestazioni private);
- i costi diretti non sanitari a carico dei pazienti e i costi collegati alla perdita di produttività, associati al tempo dedicato alle prestazioni sanitarie.
Lo studio è stato condotto sulla base di un questionario strutturato compilato direttamente dai pazienti o, qualora il paziente lo avesse richiesto, somministrato dai medici, adeguatamente formati.
Il questionario (disponibile nei materiali supplementari) è stato strutturato per rilevare:
- la numerosità delle prestazioni effettuate nella fase di arruolamento e di quelle effettuate nell’arco di un anno di follow-up (visite e prestazioni diagnostiche strumentali e di laboratorio);
- la modalità di contribuzione alle prestazioni sanitarie erogate (prestazioni con esenzione, con ticket e in regime privato);
- il costo sostenuto per l’accesso alle prestazioni sanitarie erogate con ticket o in regime privato;
- il tempo dedicato a tali prestazioni;
- i costi di trasporto, di vitto e di alloggio sostenuti;
- le informazioni necessarie per stimare il costo unitario dell’eventuale perdita di produttività del paziente e/o del caregiver, vale a dire lo stato occupazionale e il regime di lavoro.
Il reclutamento è stato effettuato alla prima visita effettuata dal paziente presso il centro. A seguito della firma del modulo di consenso informato, ai pazienti è stato consegnato un modulo informativo sul questionario da compilare online attraverso una piattaforma ad hoc sviluppata dalla società Cutaway Solution S.r.l. Qualora il paziente lo abbia richiesto (per esempio, difficoltà di compilazione del questionario online), il questionario è stato somministrato da parte del clinico di riferimento.
Dal momento che le prestazioni sono erogate regolarmente e non ad alta frequenza, si sono ritenute plausibili le risposte dei pazienti, nonostante tali questionari in genere debbano fare riferimento a un periodo non superiore ai sei mesi. Si è chiesto comunque al medico, al momento del contatto con il paziente, di condividere la domanda e, qualora il paziente non lo avesse ricordato, di indicargli almeno la numerosità delle visite e delle prestazioni in follow-up.
Con riferimento ai costi unitari, si è fatto riferimento all’ultima prestazione erogata per tipologia, chiedendo al paziente di indicare eventuali variazioni importanti nel corso del tempo (per esempio, variazioni nel regime di compartecipazione alla spesa o lavorativo).
I costi diretti non sanitari utilizzati sono quelli direttamente dichiarati dai pazienti rispondenti al questionario.
Per ridurre il burden nella compilazione del questionario, è stato chiesto ai pazienti di indicare, in merito alla distanza percorsa, quella relativa alla visita di reclutamento nello studio, ipotizzando, quindi, che, per effettuare tutte le altre prestazioni, i pazienti percorressero una distanza paragonabile. I costi collegati alla perdita di produttività del paziente e/o del caregiver nel supporto al paziente per l’erogazione delle prestazioni sono stati ottenuti calcolando il costo medio orario a partire dal reddito medio annuo in funzione dello stato occupazionale dei rispondenti (7) attualizzato al 2020 con il tasso di inflazione (-0,2%) (8) e utilizzando come monte orario annuo 2.040 ore, pari alle ore effettivamente lavorabili nel 2020 (escludendo i weekend) considerando 40 ore settimanali lavorative. Non è stato valorizzato il tempo impiegato per effettuare visite e/o esami dai rispondenti per i pazienti pensionati e per quelli dipendenti in caso di permesso retribuito e di tempo libero.
Risultati
Caratteristiche sociodemografiche del campione
L’età media dei pazienti che costituiscono il campione totale è pari a 64 anni. Il 66% dei pazienti reclutati è di sesso maschile, la cui età media risulta essere leggermente più bassa rispetto alle pazienti di sesso femminile (63 e 65 anni, rispettivamente). Oltre la metà dei pazienti (51%) del campione totale è pensionato, stato occupazionale in linea con l’età media del campione. La percentuale dei pazienti attivi a livello lavorativo è pari al 36%, con un’incidenza dei lavoratori dipendenti di poco superiore a quella dei lavoratori autonomi (20% e 16%, rispettivamente). La tipologia di regime di lavoro più rappresentata, tra i lavoratori autonomi, è quella del libero professionista a tempo pieno (54%), mentre, tra i lavoratori dipendenti, quella maggiormente indicata è l’impiegato a tempo pieno (45%). Solo il 6% tra i lavoratori autonomi svolge un lavoro part-time, che invece risulta come opzione indicata nel 17% dei casi tra i lavoratori dipendenti.
La distribuzione del campione reclutato è piuttosto differente nei quattro centri, a eccezione della percentuale dei pensionati, che risulta la tipologia di stato occupazionale più rappresentata in tutti i centri, e dei disoccupati, tipologia meno rappresentata. Anche la distribuzione delle tipologie di regime di lavoro sia tra i lavoratori autonomi che dipendenti risulta differente nei quattro centri rispetto a quella osservata nel campione totale (Tab. I).
TABELLA I - Caratteristiche dei pazienti reclutati nello studio
| Totale | Ospedale di Rivoli (TO) | ASST Niguarda (MI) | Policlinico Umberto I (RM) | AOU Federico II (NA) | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| M | F | M | F | M | F | M | F | M | F | |
| N. pazienti reclutati | 159 (66%) | 81 (34%) | 49 (73%) | 18 (27%) | 55 (81%) | 13 (19%) | 27 (49%) | 28 (51%) | 28 (56%) | 22 (44%) |
| Età media (dev std) | 63 (±10,3) | 65 (±8,5) | 67 (±8,6) | 67 (±7,4) | 63 (±9,6) | 67 (±8,0) | 58 (±13,0) | 66 (±7,5) | 63 (±9,7) | 62 (±10,4) |
| Stato occupazionale | ||||||||||
| Pensionato | 122 (51%) | 44 (65%) | 34 (51%) | 24 (44%) | 20 (40%) | |||||
| Lavoratore dip. | 47 (20%) | 10 (15%) | 17 (25%) | 15 (27%) | 5 (10%) | |||||
| Lavoratore auton. | 39 (16%) | 10 (15%) | 12 (18%) | 6 (11%) | 11 (22%) | |||||
| Casalingo | 24 (10%) | 2 (3%) | 3 (4%) | 7 (13%) | 12 (24%) | |||||
| Disoccupato | 8 (3%) | 2 (3%) | 1 (1%) | 3 (5%) | 2 (4%) | |||||
| Regime di lavoro (per lavoratori dipendenti e autonomi) | ||||||||||
| A tempo pieno | 75 (87%) | 18 (90%) | 22 (76%) | 20 (95%) | 15 (94%) | |||||
| Part-time | 10 (12%) | 2 (10%) | 7 (24%) | 1 (5%) | 0 (0%) | |||||
| Stagionale | 1 (1%) | 0 (0%) | 0 (0%) | 0 (0%) | 1 (6%) | |||||
Numerosità delle prestazioni erogate nella fase di arruolamento e di follow-up
Durante l’intero percorso (comprensivo della fase di arruolamento e di follow-up) i pazienti hanno fatto ricorso in media a 16 prestazioni. Ogni paziente ha effettuato in media 6 visite, 8 prestazioni di laboratorio e 2 prestazioni diagnostico-strumentali.
Nella fase di arruolamento sono state erogate ai pazienti in media 12 prestazioni, con un valore compreso tra 4 per l’ASST Niguarda e 29 per l’Ospedale di Rivoli. Ogni paziente ha effettuato in media 4 visite, 6 prestazioni di laboratorio e 2 prestazioni diagnostico-strumentali (Tab. II).
Il numero medio delle prestazioni effettuate dagli uomini risulta essere superiore rispetto a quello delle donne (13 e 8, rispettivamente). Considerando, invece, lo stato occupazionale dei pazienti, i pensionati e le casalinghe risultano essere le categorie con il numero medio delle prestazioni effettuate più alto e più basso (14 e 7, rispettivamente). Le prestazioni a cui i pazienti hanno fatto maggiormente ricorso nella fase di arruolamento sono la visita cardiologica (93,8% dei pazienti), gli esami ematochimici (93,3%), l’ecocolordoppler dei tronchi sovraortici (23,3%) e il test ergometrico (22,9%) (Fig. 1).
Nel primo anno di follow-up, il numero medio di prestazioni per paziente è pari a 4 e, quindi, inferiore rispetto a quello osservato nella fase di arruolamento. Ogni paziente ha effettuato in media 1,6 visite, 2,2 prestazioni di laboratorio e 0,3 prestazioni diagnostico-strumentali (Tab. II). Le prime tipologie di prestazioni a cui i pazienti hanno fatto un maggiore ricorso durante la fase di follow-up sono nuovamente gli esami ematochimici (93,8%) e la visita cardiologica (79,6%).
TABELLA II - Numero medio (deviazione standard) di prestazioni per tipologia e per centro
| Centri | Visite | Prestazioni di laboratorio | Prestazioni diagnostiche strumentali | Totali | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Fase di arruolamento | Fase di follow-up | Totale | Fase di arruolamento | Fase di follow-up | Totale | Fase di arruolamento | Fase di follow-up | Totale | Fase di arruolamento | Fase di follow-up | Totale | |
| Ospedale di Rivoli (TO) | 9,2 (±8,89) | 1,4 (±0,79) | 10,6 (±8,92) | 15,0 (±12,39) | 2,1 (±1,30) | 17,1 (±12,45) | 4,8 (±7,05) | 0,4 (±0,76) | 5,2 (±7,23) | 29,0 (±23,46) | 3,4 (±1,87) | 32,4 (±23,37) |
| ASST Niguarda (MI) | 1,4 (±0,76) | 1,0 (±0,58) | 2,4 (±1,02) | 1,3 (±0,90) | 1,1 (±0,57) | 2,4 (±0,97) | 1,0 (±1,11) | 0,5 (±0,84) | 1,5 (±1,23) | 3,8 (±1,98) | 2,6 (±1,36) | 6,4 (±2,50) |
| Policlinico Umberto I (RM) | 2,5 (±1,27) | 2,4 (±1,30) | 4,9 (±1,90) | 2,8 (±2,57) | 3,9 (±1,21) | 6,7 (±2,79) | 0,2 (±1,20) | 0,1 (±0,82) | 0,3 (±1,32) | 5,5 (±4,12) | 6,4 (±2,53) | 11,9 (±5,02) |
| AOU Federico II (NA) | 1,8 (±0,62) | 1,8 (±0,62) | 3,6 (±0,97) | 2,8 (±0,88) | 1,9 (±0,64) | 4,8 (±0,92) | 0 (0) | 0 (0) | 0 (0) | 4,6 (±0,93) | 3,7 (±1,07) | 8,3 (±2,48) |
| Totale | 4,0 (±5,82) | 1,6 (±0,99) | 5,6 (±5,87) | 5,8 (±8,86) | 2,2 (±1,44) | 8,0 (±9,01) | 1,7 (±4,31) | 0,3 (±0,74) | 2,0 (±4,86) | 11,5 (±16,78) | 4,0 (±2,36) | 15,5 (±16,85) |
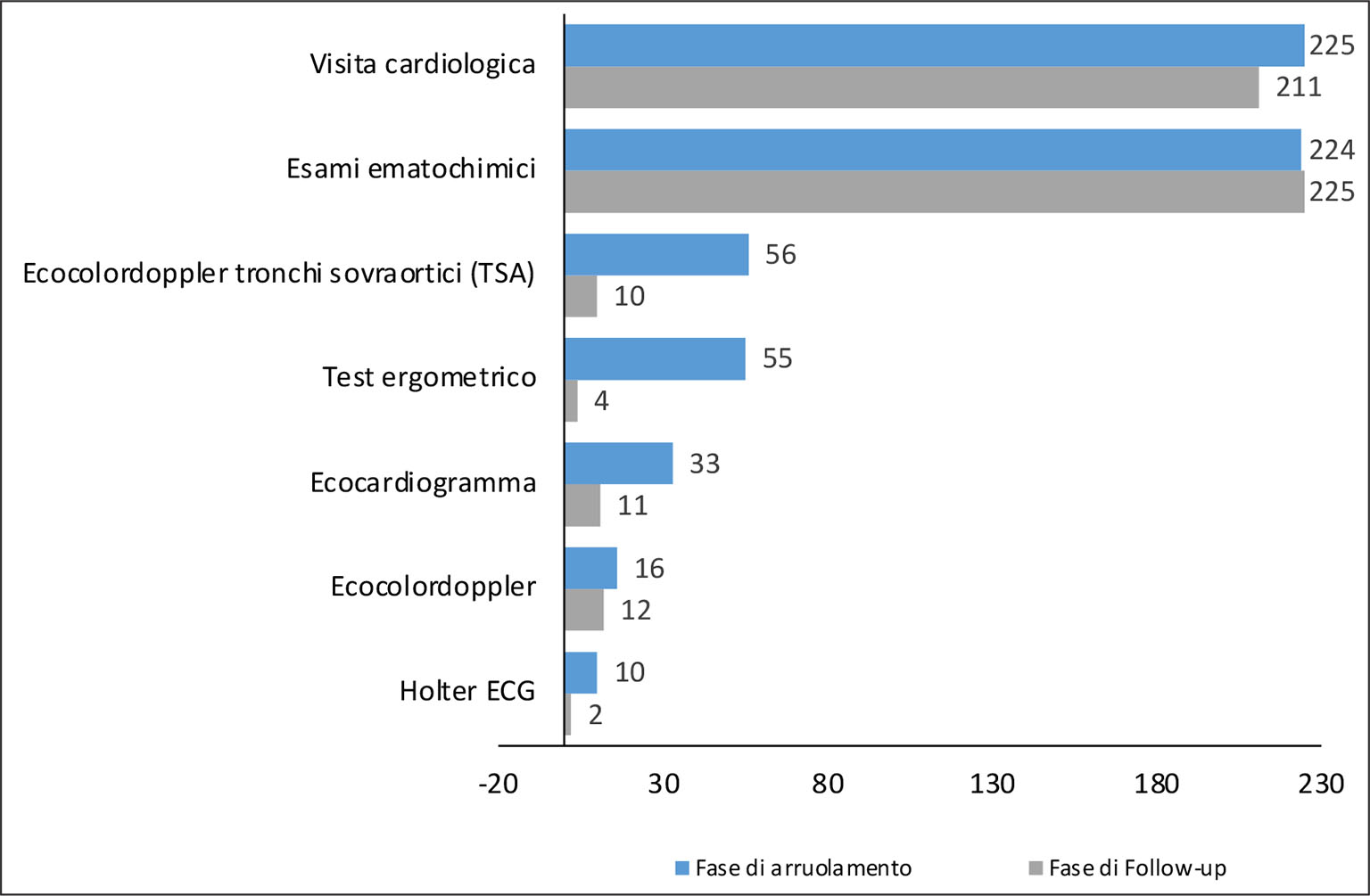
Fig. 1 - Numero di pazienti che hanno ricevuto prestazioni diagnostiche strumentali e di laboratorio (si riportano i casi in cui i pazienti siano > 10)
L’incidenza delle prestazioni a totale carico del SSN è pari al 55%/59%, rispettivamente nella fase di arruolamento/follow-up, contro il 27%/24% delle prestazioni con compartecipazione e il 18%/17% di prestazioni erogate in regime privato (Fig. 2).
Su questo esistono importanti differenze a livello dei singoli centri. Nell’AOU Policlinico Umberto I è stata erogata una quota molto più elevata di prestazioni a totale carico del SSN (86% e 82% nelle fasi di arruolamento e follow-up rispettivamente) e decisamente inferiore di prestazioni con compartecipazioni alla spesa (4% e 8%). L’incidenza delle prestazioni private è più elevata nell’AOU Federico II di Napoli ma solo nella fase di arruolamento (37%). L’ASST Niguarda di Milano presenta, invece, la quota più elevata (40% e 38%) di prestazioni con compartecipazione alla spesa da parte dei pazienti.
Sia nel campione totale che nei singoli centri, per i pazienti disoccupati si registra in entrambe le fasi un numero di prestazioni a totale carico del SSN maggiore rispetto al valore totale e a quello dei pazienti con altri stati occupazionali, tranne nell’AOU Policlinico Umberto I, in cui la massima incidenza di tali prestazioni è a carico dei pensionati nella fase di follow-up. La maggiore quota di prestazioni private è stata, invece, erogata sia nel campione totale che nei singoli centri e in entrambe le fasi, a pazienti lavoratori autonomi, tranne nell’ASST Niguarda di Milano per quanto riguarda la fase di arruolamento e nell’AOU Policlinico Umberto I per la fase di follow-up.
Il dettaglio per centro, sesso, stato occupazionale, regime di lavoro ed età è riportato nel materiale supplementare (Tabella S1).
Analisi della spesa sostenuta per le prestazioni
Il costo medio delle prestazioni a carico dei pazienti durante l’intero percorso, nella fase di arruolamento e in quella di follow-up, è pari, rispettivamente, a 123, 130 e 104 euro per quelle erogate in regime privato e a 31, 32 e 27 euro per quelle fornite in regime SSN con compartecipazioni alla spesa, con importanti differenze per centro. Nel materiale supplementare (Tab. S2) viene riportato il dato per centro, con distinzione tra visite, prestazioni di diagnostica strumentale ed esami di laboratorio. Sempre nel materiale supplementare, la Tabella S3 riporta il dettaglio del costo medio per le prestazioni più ricorrenti per centro e la Tabella S4 il dettaglio del costo medio per centro, sesso, stato occupazionale, regime di lavoro ed età.
Considerando l’intero percorso, le prestazioni a carico dei pazienti (sia in compartecipazione che in regime privato) dell’ASST Niguarda presentano il costo medio più alto tra i centri considerati (83, 37 e 178 euro). Tali valori possono essere spiegati da un lato dal fatto che tale centro ha reclutato la più alta percentuale di pazienti lavorativamente attivi (lavoratori dipendenti e autonomi) e dall’altro dal fatto che Milano è la città in cui i costi della vita sono più elevati. Di contro, il costo medio più basso di tali prestazioni durante l’intero percorso si osserva per i pazienti reclutati dall’AOU Federico II (23 euro). Questi valori possono essere riconducibili al fatto che in tale centro i pazienti hanno effettualo soltanto visite cardiologiche ed esami ematochimici (prestazioni a bassa complessità).
La spesa media complessiva sostenuta dai pazienti durante l’intero percorso è pari a 463,6 euro, con la spesa per prestazioni SSN con compartecipazione che si attesta in media attorno ai 126,0 euro e quella per prestazioni erogate in regime privato intorno ai 337,6 euro. Nella fase di arruolamento, la spesa complessiva sostenuta mediamente è pari a 366,0 euro (100,5 euro e 265,5 euro rispettivamente per prestazioni SSN con compartecipazione ed erogate in regime privato) (Tab. III e Fig. 3).
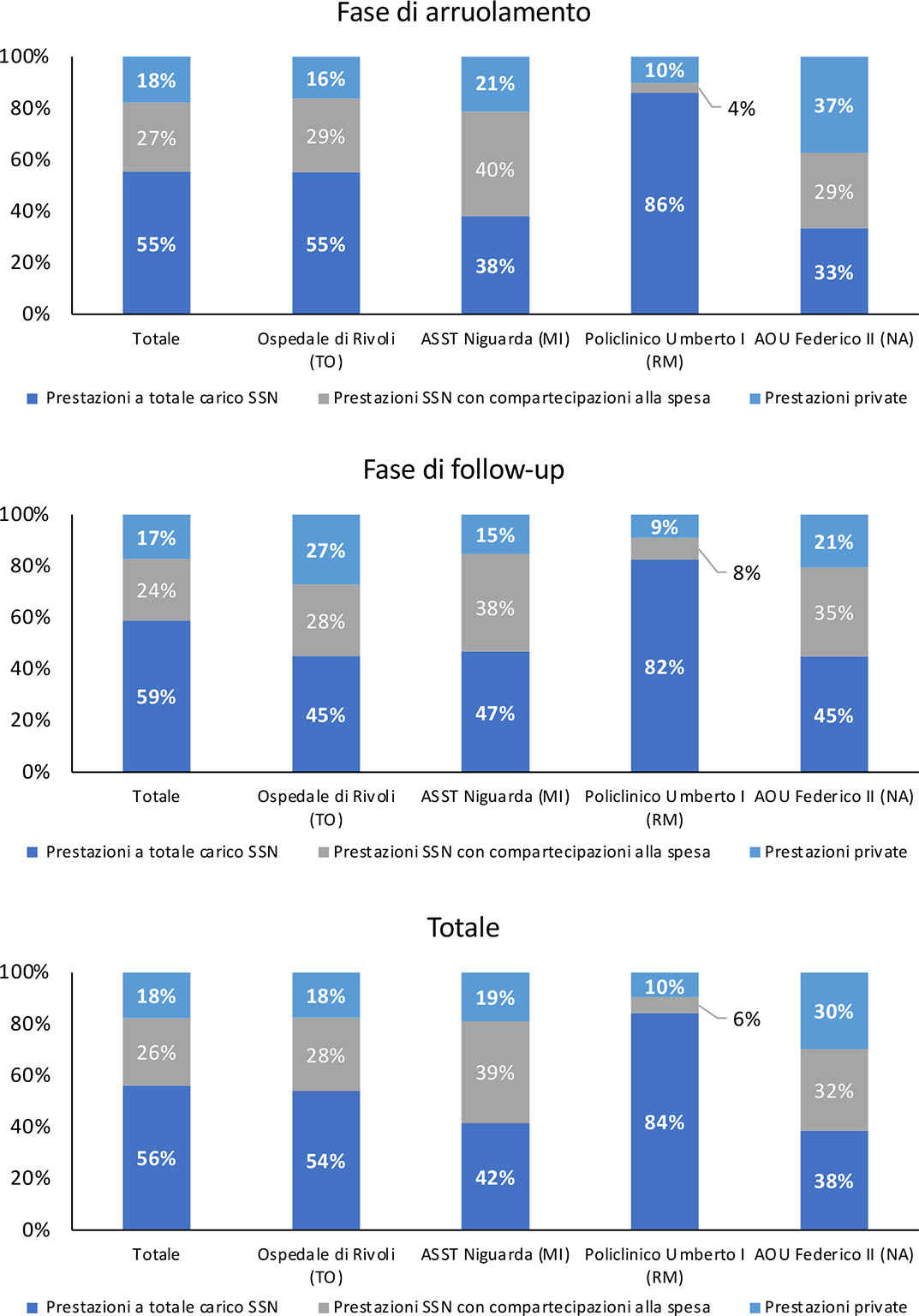
Fig. 2 - Distribuzione delle prestazioni per regime di rimborsabilità.
Nella successiva fase di follow-up, i valori di spesa sono inferiori sia perché le prestazioni erogate sono di meno sia per il loro costo unitario più basso, legato a una minore complessità delle prestazioni stesse: 97,6 euro in media per prestazioni a pagamento (25,5 euro in media per prestazioni SSN con compartecipazione e 72,1 euro per prestazioni in regime privato) (Tab. III).
Considerando l’intero percorso, i dati di spesa media complessiva per centro risentono sia della numerosità delle prestazioni erogate sia del differente livello di copertura della spesa da parte del SSN: nell’AOU Policlinico Umberto I la spesa totale per paziente reclutato è più bassa (92,5 euro) rispetto agli altri centri, in quanto gran parte dei pazienti è esente da compartecipazioni alla spesa. Il valore molto più elevato dell’Ospedale di Rivoli (1.171,3 euro) è motivato dalla maggiore numerosità delle prestazioni.
TABELLA III - Spesa media a carico dei pazienti per le prestazioni sanitarie erogate (€)
| Centri | Spesa media per prestazioni a pagamento | Spesa media per prestazioni con ticket | Spesa media per prestazioni in regime privato | ||||||
|---|---|---|---|---|---|---|---|---|---|
| Fase di arruolamento | Fase di follow-up | Totale | Fase di arruolamento | Fase di follow-up | Totale | Fase di arruolamento | Fase di follow-up | Totale | |
| Ospedale di Rivoli (TO) | 998,5 (±1.588,82) | 172,8 (±130,91) | 1.117,3 (±1.631,64) | 277,3 (±492,74) | 29,8 (±47,70) | 307,1 (±508,29) | 721,2 (±1.503,32) | 143,0 (±118,80) | 864,2 (±1.547,21) |
| ASST Niguarda (MI) | 204,5 (±273,22) | 104,2 (±154,84) | 308,7 (±386,51) | 60,2 (±97,59) | 33,2 (±44,85) | 93,4 (±131,01) | 144,3 (±247,10) | 71,0 (±136,52) | 215,3 (±347,64) |
| Policlinico Umberto I (RM) | 40,9 (±258,62) | 51,6 (±159,41) | 92,5 (±318,24) | 4,0 (±21,43) | 10,1 (±28,83) | 14,1 (±45,37) | 36,9 (±257,50) | 41,5 (±141,51) | 78,4 (±301,76) |
| AOU Federico II (NA) | 79,5 (±104,90) | 37,0 (±52,94) | 116,5 (±142,08) | 20,0 (±42,75) | 26,5 (±49,26) | 46,5 (±81,00) | 59,5 (±103,81) | 10,5 (±14,75) | 70,0 (±110,00) |
| Totale | 366,0 (±953,04) | 97,6 (±143,59) | 463,6 (±1.010,31) | 100,5 (±289,86) | 25,5 (±44,22) | 126,0 (±304,65) | 265,5 (±867,01) | 72,1 (±126,93) | 337,6 (±917,08) |
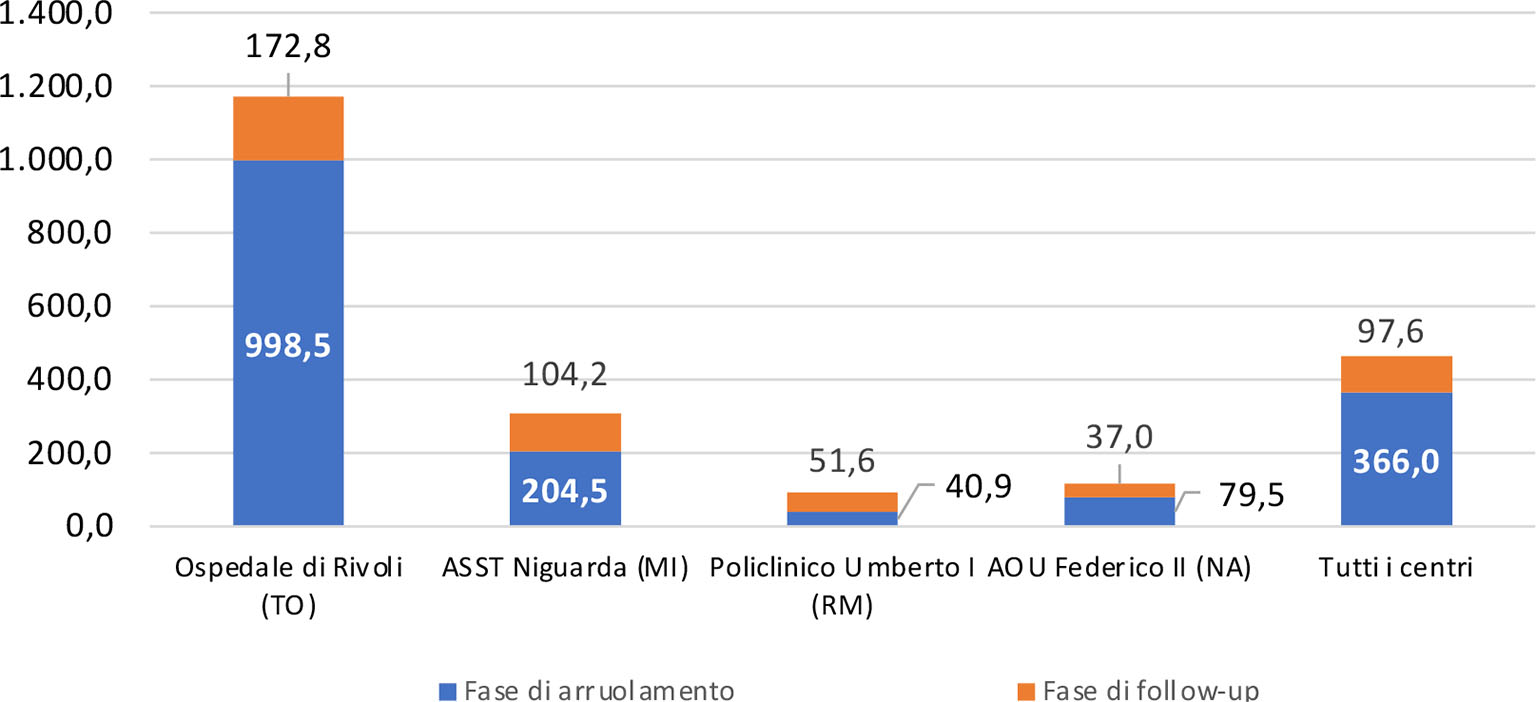
Fig. 3 - Spesa media sostenuta dal paziente per prestazioni sanitarie per centro (€).
La spesa media complessiva a carico dei pazienti è maggiore per quelli di sesso maschile, visto il maggior numero di prestazioni erogate a tali pazienti (574,4 contro i 245,8 euro della popolazione femminile).
Guardando allo stato occupazionale del campione, la spesa media complessiva risulta più elevata per i pazienti lavoratori autonomi e pensionati (578,8 e 555,8 euro, rispettivamente); quella sostenuta dai pazienti disoccupati è, invece, la più bassa (33,8 euro).
Infine, i pazienti con età maggiore di 70 anni presentano la spesa media complessiva più elevata (686,9 euro) rispetto ai pazienti con età compresa tra 60 e 70 anni e a quelli con età inferiore a 60 anni (423,0 e 292,6 euro, rispettivamente).
Il dettaglio per centro, sesso, stato occupazionale, regime di lavoro ed età è riportato nel materiale supplementare (Tab. S5).
Costi diretti non sanitari e costi collegati alla perdita di produttività
Oltre ai costi per le prestazioni effettuate, sono state rilevate le informazioni relative al tempo impiegato per recarsi alla visita e per effettuare un esame e la spesa sostenuta per spostamento, vitto ed eventuale alloggio.
Oltre l’80% del campione totale ha dichiarato di impiegare 2-3 ore per effettuare una prestazione, in caso sia di visita (83%) sia di esame di laboratorio (93%). Le prestazioni di laboratorio non vengono effettuate assieme alle visite nel 98% dei casi.
Il tempo perso dai lavoratori dipendenti per svolgere le prestazioni viene considerato come permesso retribuito dal 36% del campione, mentre la restante parte utilizza il tempo a disposizione al di fuori dell’orario di lavoro (32%) o come permesso non retribuito (19%) o ferie (13%). La maggior parte dei pazienti del campione in studio (67%) si reca autonomamente a svolgere le prestazioni sanitarie. In caso di presenza di un accompagnatore, nel 63% dei casi si tratta del coniuge/convivente/partner e nel 40% dei casi è un pensionato, in linea con l’età media del campione. La distanza media percorsa dai pazienti per svolgere la visita in cui sono stati reclutati per questo studio è pari a 26,5 km, che, nella maggior parte dei casi (83%), è coperta utilizzando un’auto propria con una spesa media di 11,2 euro. Pochi pazienti hanno consumato pasti fuori casa (5%) e solo 2 (1%) hanno pernottato fuori dalla propria abitazione per sottoporsi alla visita durante la quale sono stati reclutati in questo studio, ma sono stati ospitati gratuitamente.
Costi totali
La Tabella IV illustra i dati di costo medio per prestazione (diretti sanitari, diretti non sanitari e indiretti). Con riferimento ai costi indiretti, l’Ospedale di Rivoli evidenzia il costo medio più basso, in quanto presenta la percentuale maggiore di pazienti pensionati, per cui la perdita di produttività è nulla. L’AOU Federico II presenta il valore più elevato in quanto minore è l’incidenza di pensionati. Tra i costi diretti non sanitari è l’ASST Niguarda a presentare il dato più alto, a causa delle maggiori distanze percorse dai pazienti e del valore più elevato di spesa sostenuta per il viaggio, il pasto e il pernottamento.
Complessivamente la spesa media sostenuta dai pazienti è pari a 926,2 euro, di cui il 50% è attribuibile ai costi diretti sanitari (463,6 euro per costi diretti sanitari, di cui 126,0 e 337,6 euro per prestazioni con compartecipazione alla spesa e in regime privato, rispettivamente) e la restante metà, invece, è imputabile ai costi diretti non sanitari e a quelli collegati alla perdita di produttività del paziente e/o del caregiver (136,7 e 325,9 euro, rispettivamente) (Fig. 4).
Discussione e conclusioni
Il presente studio ha analizzato il costo a carico dei pazienti per ottenere l’eleggibilità al trattamento con farmaci inibitori del PCSK9 e al successivo follow-up, mettendo in evidenza come tale percorso presenti non solo un’elevata complessità, ma anche un costo importante per il paziente: il costo medio complessivo, rilevato su 240 pazienti in 4 centri, risulta pari a 926,2 euro, di cui 463,6 euro per costi diretti sanitari (50%), 136,7 euro per costi diretti non sanitari (15%) e 325,9 euro per costi collegati alla perdita di produttività del paziente e/o del caregiver (35%).
TABELLA IV - Costo medio per prestazione (diretto sanitario, non sanitario, indiretto) (€)
| Centri | Costo medio diretto sanitario | Costo medio diretto non sanitario | Costo medio indiretto |
|---|---|---|---|
| Ospedale di Rivoli (TO) | 35,7 | 5,0 | 17,3 |
| Policlinico Umberto I (RM) | 7,8 | 10,9 | 25,3 |
| ASST Niguarda (MI) | 48,3 | 24,2 | 25,7 |
| AOU Federico II (NA) | 14,1 | 9,8 | 29,2 |
| Totale | 29,8 | 8,8 | 21,0 |
I costi generati dalle prestazioni necessarie a verificare l’eleggibilità al trattamento risultano maggiori rispetto a quelli annui prodotti dalla fase di follow-up. La differenza è motivata da numeri molto diversi sul volume di prestazioni erogate, ma anche su un mix di prestazioni mediamente più costose nella fase di arruolamento. Minore è l’effetto della diversa incidenza delle prestazioni parzialmente o totalmente a carico del paziente (45% e 41% nella fase antecedente al trattamento e di follow-up, rispettivamente).
Un’ulteriore interessante evidenza è l’importante variabilità dei costi tra i diversi centri in cui i pazienti sono stati reclutati. Queste differenze sono generate soprattutto dalla diversa numerosità delle prestazioni, in particolare nella fase di arruolamento, con un centro (Rivoli) che presenta un numero medio di prestazioni decisamente maggiore. Si riscontrano però importanti differenze anche sul grado di copertura delle prestazioni erogate da parte del SSN e sul costo unitario dichiarato dai pazienti.
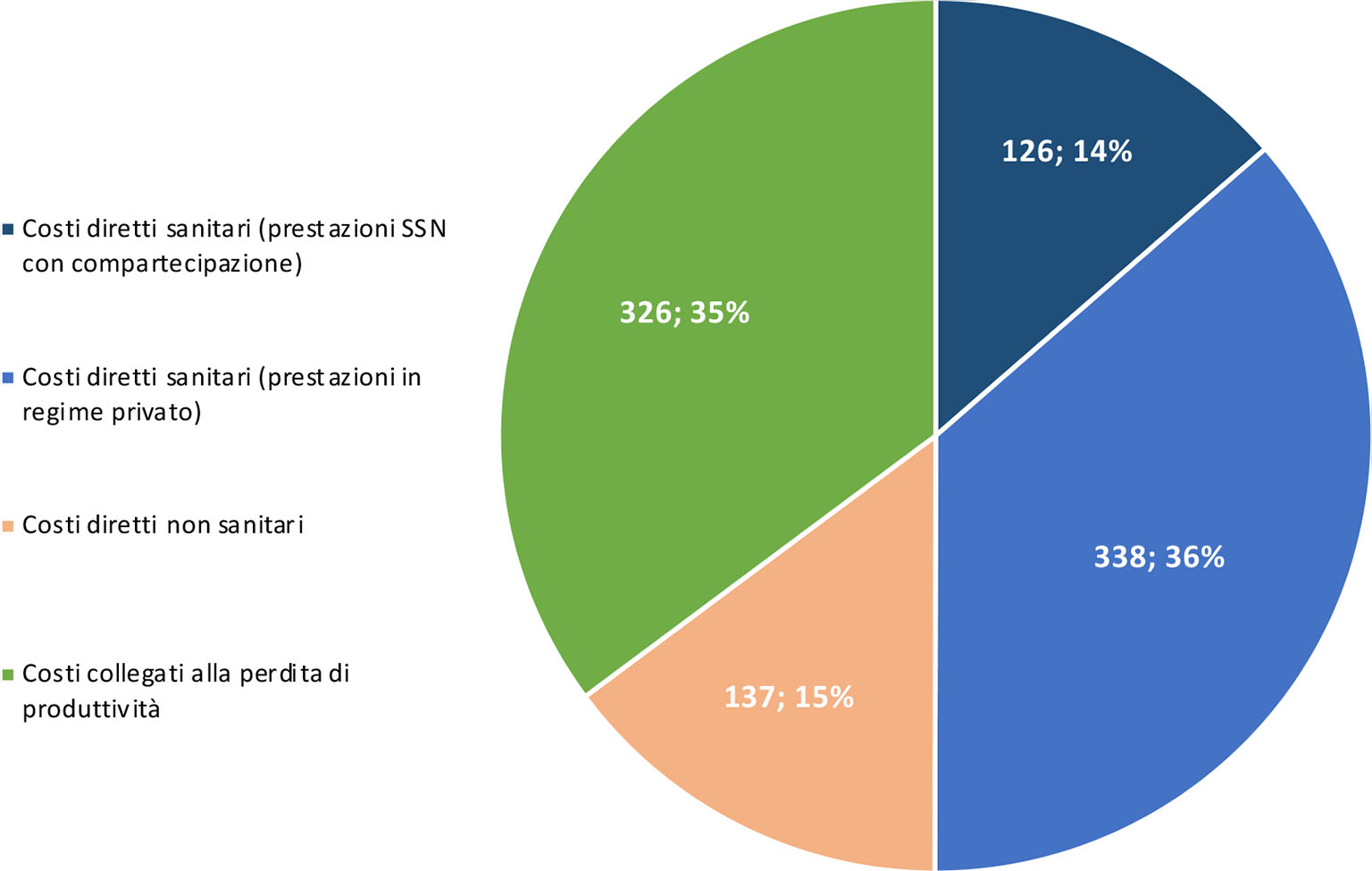
Fig. 4 - Spesa media sostenuta dal paziente per voci di costo (€).
L’analisi dei costi per tipologia di pazienti mostra in generale un maggiore costo diretto per prestazioni sanitarie per la popolazione maschile e i pazienti anziani. Anche in questo caso le differenze sul numero di prestazioni sembra essere il più importante fattore causale.
Non esistono, come già specificato, studi che abbiano affrontato lo stesso tema in Italia o in altri paesi, essendo le principali evidenze focalizzate o sulla costo-efficacia dei farmaci (4,5) o sulle compartecipazioni alla spesa per farmaci nei sistemi sanitari in cui queste sono previste, come quello degli Stati Uniti (4). Gli studi di costo-efficacia si focalizzano principalmente, per il lato dei costi, su quelli dei farmaci e su quelli evitati per effetto della riduzione degli eventi associati all’ipercolesterolemia. Non è quindi possibile effettuare confronti con altri studi in letteratura.
Lo studio presenta essenzialmente due limiti. Il primo è rappresentato dall’utilizzo di informazioni provenienti dal paziente, potenzialmente affette da un livello differente di precisione nella risposta (recall bias). Come si è specificato sopra, però, le prestazioni sono erogate in modo relativamente regolare e le risposte dei pazienti sono risultate sostanzialmente plausibili, anche se le differenze tra i centri sono davvero importanti in termini sia di numerosità delle prestazioni sia del relativo finanziamento sia, per alcune prestazioni, del costo unitario (in particolare, per le prestazioni totalmente a pagamento). Lo studio, poi, essendo finalizzato a rilevare i costi a carico del paziente (come parte di un più ampio progetto di rilevazione dei costi e delle preferenze dei pazienti rispetto a scenari alternativi di modifica del percorso di valutazione dell’eleggibilità al trattamento e del follow-up, come sopra specificato), non fornisce una stima del costo pieno delle prestazioni sanitarie, in quanto la quota a parziale o a totale carico del SSN non è stata rilevata. Vengono però fornite delle interessanti evidenze sul grado di copertura delle prestazioni sanitarie (nullo, parziale, totale) che risulta non particolarmente elevato (55% per la fase di arruolamento e 59% per la fase di follow-up considerando le prestazioni a totale carico del SSN) e molto variabile da centro a centro.
In conclusione, si può affermare che il burden economico a carico del paziente del percorso di accesso al trattamento con farmaci inibitori del PCSK9 e del follow-up annuale è significativo ed è ascrivibile in massima parte alla spesa sostenuta per la valutazione dell’eleggibilità dei pazienti per il trattamento con tali terapie. Tale dato rappresenta un ulteriore elemento di riflessione rispetto all’opportunità di semplificare il percorso, almeno nella fase di eleggibilità al trattamento, esigenza che i precedenti studi basati sulla raccolta di opinione e finalizzati a esprimere un consenso hanno già messo in evidenza. Ovviamente, la semplificazione del percorso non deve essere realizzata a spese dell’appropriatezza prescrittiva, che richiede comunque un’attenta valutazione della popolazione eleggibile al trattamento, e del monitoraggio successivo al trattamento.
Acknowledgements
La presente ricerca è stata svolta in collaborazione con 4 centri: ASL Torino 3 (Ospedale di Rivoli); ASST Grande Ospedale Metropolitano Niguarda, Milano; Azienda Ospedaliero-Universitaria Policlinico Umberto I, Roma; Azienda Ospedaliero-Universitaria Federico II, Napoli. Si ringraziano, per le rispettive aziende sanitarie, il Dottor Dario Celentani, la Dottoressa Piera Angelica Merlini, il Dottor Marcello Arca e il Dottor Pasquale Perrone Filardi.
Clinical Trial Protocol Number when submitting a Clinical Trial Protocol
Non si tratta di un trial ma di uno studio osservazionale. Il codice del protocollo è PRIOR PCSK9 (PReference InhibitOR PCSK9): Preferenze dei pazienti sui percorsi per farmaci inibitori del PCSK9 e costi relativi a tale percorso a carico del paziente: uno studio osservazionale trasversale.
Disclosures
Ethical approval committee statement: The study was conducted according to the guidelines of the Declaration of Helsinki and approved by the Ethics Committee of the four healthcare organizations involved (Ospedale di Rivoli – protocol number 13/2020; ASST Grande Ospedale Metropolitano Niguarda – protocol number 357-24062020; Azienda Ospedaliero-Universitaria Policlinico Umberto I – protocol number 179/2020; Azienda Ospedaliera Universitaria Federico II – protocol number 135/20).
Informed consent statement: Written informed consent was obtained from all patients involved in the study (Supplementary Appendix).
Conflict of interest: The Authors declare no potential conflict of interest with respect to the research, authorship and/or publication of this article.
Financial support: The Centre for Research on Health and Social Care Management (CERGAS) – SDA Bocconi received an unconditional grant from MA Provider to conduct this research.
Bibliografia
- 1. AIFA. (CTS) – Ordine del Giorno 47 della Riunione Straordinaria del 24 maggio 2021 (Accessed April 22, 2022) Online
- 2. Cortese B, Di Palma G, Lettieri C, Musumeci G. Inibitori di PCSK9: il difficile connubio fra evidenze scientifiche e limitazioni regolatorie. G Ital Cardiol (Rome). 2018;19(2):77-80. PubMed
- 3. Jommi C, Cavazza M. Management of patients eligible to PCSK-9 Inhibitors: economic impact and reform proposals. Glob Reg Health Technol Assess. 2019;6:1-12. CrossRef
- 4. Kaufman TM, Warden BA, Minnier J, et al. Application of PCSK9 Inhibitors in Practice. Circ Res. 2019;124(1):32-37. CrossRef PubMed
- 5. Bagepally BS, Sasidharan A. Incremental net benefit of lipid-lowering therapy with PCSK9 inhibitors: a systematic review and meta-analysis of cost-utility studies. Eur J Clin Pharmacol. 2022;78(3):351-363. CrossRef PubMed
- 6. Lohr S. Sampling: Design and Analysis. 2nd ed. Brooks/Cole; 2010.
- 7. Banca d’Italia Indagine sui bilanci delle famiglie italiane nell’anno 2016 (Accessed March 03, 2022) (Online).
- 8. ISTAT – Prezzi al consumo 2020 (Accessed March 03, 2022) (Online).