 |
AboutOpen | 2021; 8: 1-5 ISSN 2465-2628 | DOI: 10.33393/ao.2021.2198 REVIEW |
 |
La gestione del paziente affetto da osteoporosi in pratica clinica
The management of patient with osteoporosis in clinical practice
Osteoporosis is a systemic skeletal disorder characterized by increased bone fragility, which is associated with an enhanced fracture risk. The first fracture often represents indeed the clinical manifestation of this condition. In the present document we provided an overview of the economic and clinical impact of a not-adequate therapeutic appropriateness and suboptimal adherence to osteoporosis therapy, that are both widely reported in literature despite osteoporotic treatments have proved their efficacy in reducing fracture risk. Adequate treatment and adherence were reported to be associated with a lower risk of re-fracture and all-cause mortality. Moreover, healthcare costs in osteoporotic patients with previous fractures were significantly lower in those receiving osteoporosis treatment rather than among untreated patients. Nevertheless, these two key-factors are not improving over time. The measurement of indicators of adherence and therapeutic appropriateness allows to analyse the utilization profile of the drugs indicated for the treatment of osteoporosis and to evaluate the presence of possible deviation between the prescriptive behaviours observed in clinical practice and the recommendations reported in the guidelines. The periodic monitoring of such indicators together with prescribing audit activity could represent a useful tool for the optimization of osteoporosis management and to achieve a correct resource allocation.
Keywords: Adherence to therapies, Administrative databases, Osteoporosis, Therapeutic appropriateness
Received: October 29, 2020
Accepted: November 30, 2020
Published online: January 15, 2021
AboutOpen - ISSN 2465-2628 - www.aboutscience.eu/aboutopen
© 2021 The Authors. This article is published by AboutScience and licensed under Creative Commons Attribution-NonCommercial 4.0 International (CC BY-NC 4.0). Commercial use is not permitted and is subject to Publisher’s permissions. Full information is available at www.aboutscience.eu
Burden clinico ed economico dell’osteoporosi
L’osteoporosi è una patologia sistemica dell’apparato scheletrico di natura cronica e progressiva, caratterizzata dalla diminuzione della densità minerale ossea (BMD, Bone Mass Density) e dal deterioramento della microarchitettura ossea, con conseguente aumento della fragilità ossea e del rischio di frattura, che, a loro volta, comportano una considerevole morbilità e un’alterata qualità della vita, oltre a elevate spese mediche (1,2).
Vi sono due forme principali di osteoporosi: una definita “primaria”, che colpisce le donne in post-menopausa o gli anziani senza che vi siano cause identificabili, e una “secondaria”, che, invece, può interessare soggetti di qualsiasi età affetti da malattie croniche o in terapia con farmaci che, in modo diretto o indiretto, interferiscono negativamente con il rimodellamento osseo (3).
A livello mondiale, oltre 200 milioni di persone soffrono di osteoporosi e, ogni anno, si verificano circa 9 milioni di nuove fratture osteoporotiche (4). In Italia si stima che i pazienti affetti da osteoporosi siano 3,5 milioni di donne e 1 milione di uomini (5). Dal momento che l’incidenza di malattia aumenta con l’invecchiamento, colpendo la maggior parte della popolazione dopo l’ottava decade di vita, il numero di pazienti osteoporotici è destinato ad aumentare a causa dell’incremento dell’aspettativa di vita (3).
L’osteoporosi è spesso una malattia sotto-diagnosticata e sotto-trattata. Viene definita come “malattia silenziosa”, poiché la perdita ossea di solito si verifica gradualmente nel corso degli anni senza sintomi, e la diagnosi viene spesso effettuata successivamente a una caduta minore, che causa la rottura di un osso: tali “fratture da fragilità” rappresentano spesso il primo segno di osteoporosi (6,7).
Le fratture osteoporotiche rappresentano la complicanza maggiore della malattia, in quanto comportano sia una limitazione della deambulazione, dolore cronico, perdita di indipendenza e diminuzione della qualità della vita, sia un aumento del rischio di morte, che si assesta intorno al 15-20% nell’anno successivo a una frattura del femore (8).
Il considerevole impatto clinico dell’osteoporosi si riflette, dal punto di vista economico, negli elevati costi sanitari, soprattutto correlati ai ricoveri ospedalieri (8,9). La rilevanza economica è, inoltre, determinata dal fatto che le fratture ossee sono una delle cause più comuni di disabilità che maggiormente incidono sui costi sanitari dei Paesi Occidentali. Nel 2017, in Italia si sono verificate 560.000 nuove fratture da fragilità ossea, con una spesa per il Sistema Sanitario Nazionale (SSN) italiano pari a € 9,4 miliardi (10). Dal momento che si stima che il numero di fratture osteoporotiche aumenterà negli anni successivi a causa del progressivo invecchiamento della popolazione, anche i relativi costi sanitari a carico del SSN saranno destinati a salire del 26%, raggiungendo quota € 11,9 miliardi entro il 2030 (10).
La terapia dell’osteoporosi è, pertanto, finalizzata alla riduzione del rischio di frattura, soprattutto nei soggetti maggiormente esposti a tale rischio, come, per esempio, i pazienti con pregresse fratture da fragilità. I trattamenti osteoporotici hanno ampiamente dimostrato di migliorare lo stato di salute del paziente riducendo il rischio di fratture vertebrali e non vertebrali (11,12), tuttavia diversi studi in letteratura hanno evidenziato sia un trend di sotto-trattamento (13,14,15-16) che un’aderenza non ottimale ai trattamenti osteoporotici (9,17,18).
Il presente elaborato si pone l’obiettivo di fornire una panoramica riguardante la gestione dei pazienti con osteoporosi in pratica clinica.
Appropriatezza prescrittiva e aderenza ai trattamenti osteoporotici
La valutazione del rischio di frattura rappresenta il primo gradino nell’approccio al trattamento, al fine di decidere al meglio le modalità di terapia e l’accesso alle cure (19). Mentre i provvedimenti non farmacologici riguardanti un adeguato regime alimentare e l’attività fisica o l’eliminazione di fattori di rischio modificabili come, per esempio, il fumo o un consumo eccessivo di alcool sono indicati per tutti i pazienti, l’utilizzo di farmaci specifici è condizionato dalla valutazione del rapporto rischio/beneficio. In Italia, la Nota 79 dell’Agenzia Italiana del Farmaco (AIFA) stabilisce le indicazioni e i criteri che regolano il regime di rimborsabilità del SSN dei trattamenti per l’osteoporosi (20) per la prevenzione sia primaria (Fig. 1A) che secondaria (Fig. 1B). In base a quanto riportato nella Nota 79, è previsto “il trattamento farmacologico dell’osteoporosi a carico del SSN per pazienti con rischio di frattura sufficientemente elevato da rendere il Number Needed to Treat (ovvero il numero di pazienti da trattare necessario per ottenere un beneficio terapeutico) per prevenire un evento fratturativo ragionevolmente accettabile e da giustificare gli inevitabili rischi connessi a trattamenti a lungo termine” (20). Inoltre, nella Nota 79, è raccomandata una supplementazione con sali di calcio e vitamina D, prima di iniziare il trattamento per l’osteoporosi.
Nonostante la presenza della Nota AIFA e la presenza di Linee Guida nazionali nelle quali sono riportate le raccomandazioni per la gestione e per il percorso terapeutico del paziente osteoporotico sulla base delle evidenze in letteratura (5), nell’ambito dell’osteoporosi viene spesso riscontrata un’aderenza non ottimale alle terapie: secondo i dati del Ministero della Salute, circa la metà dei pazienti osteoporotici interrompe la terapia farmacologica entro un anno dalla prescrizione, rendendola inefficace e generando uno spreco di risorse economiche (21). Risultati analoghi vengono anche dai Rapporti Nazionali sull’Uso dei Farmaci in Italia (Rapporti OsMed) (22,23), in cui l’aderenza è stata valutata come Medical Possession Ratio (MPR), ovvero il rapporto tra il numero di giorni dispensati (calcolati in base alla Defined Daily Dose, DDD) e il numero di giorni nell’intervallo temporale tra l’inizio della prima e la conclusione teorica dell’ultima prescrizione erogate durante il periodo di follow-up. Nei pazienti che iniziano un nuovo trattamento osteoporotico è stato misurato un basso livello di aderenza (ovvero una copertura terapeutica inferiore al 40%) pari al 29,2% nel 2015 e al 29,8% nel 2018, inoltre, nell’anno 2018, solo il 34% dei nuovi utilizzatori risulta essere ancora in trattamento a un anno dall’inizio della terapia, ed è stato rilevato che i soggetti più anziani (età ≥85 anni) interrompono il trattamento più precocemente (149 giorni) rispetto ai soggetti più giovani (23).
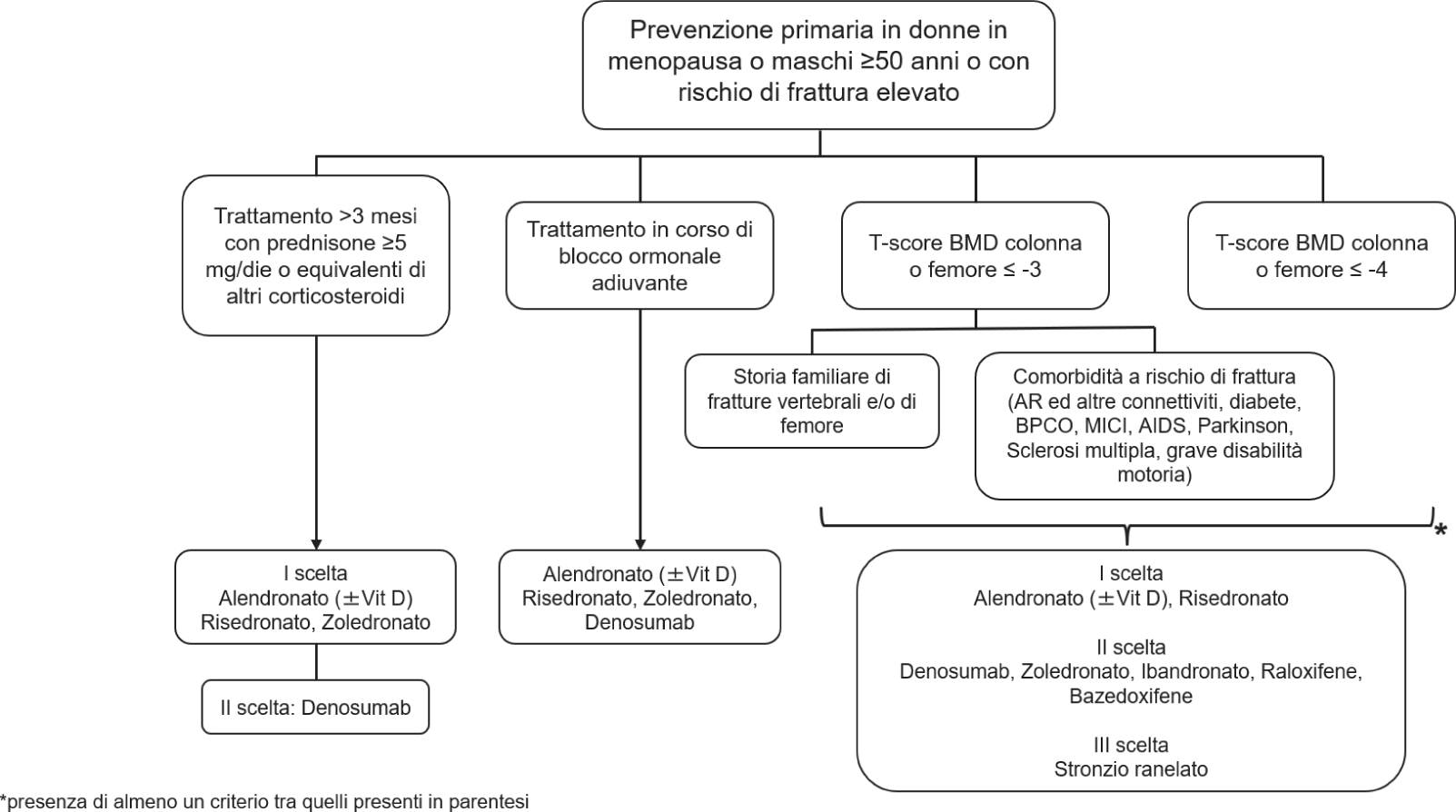
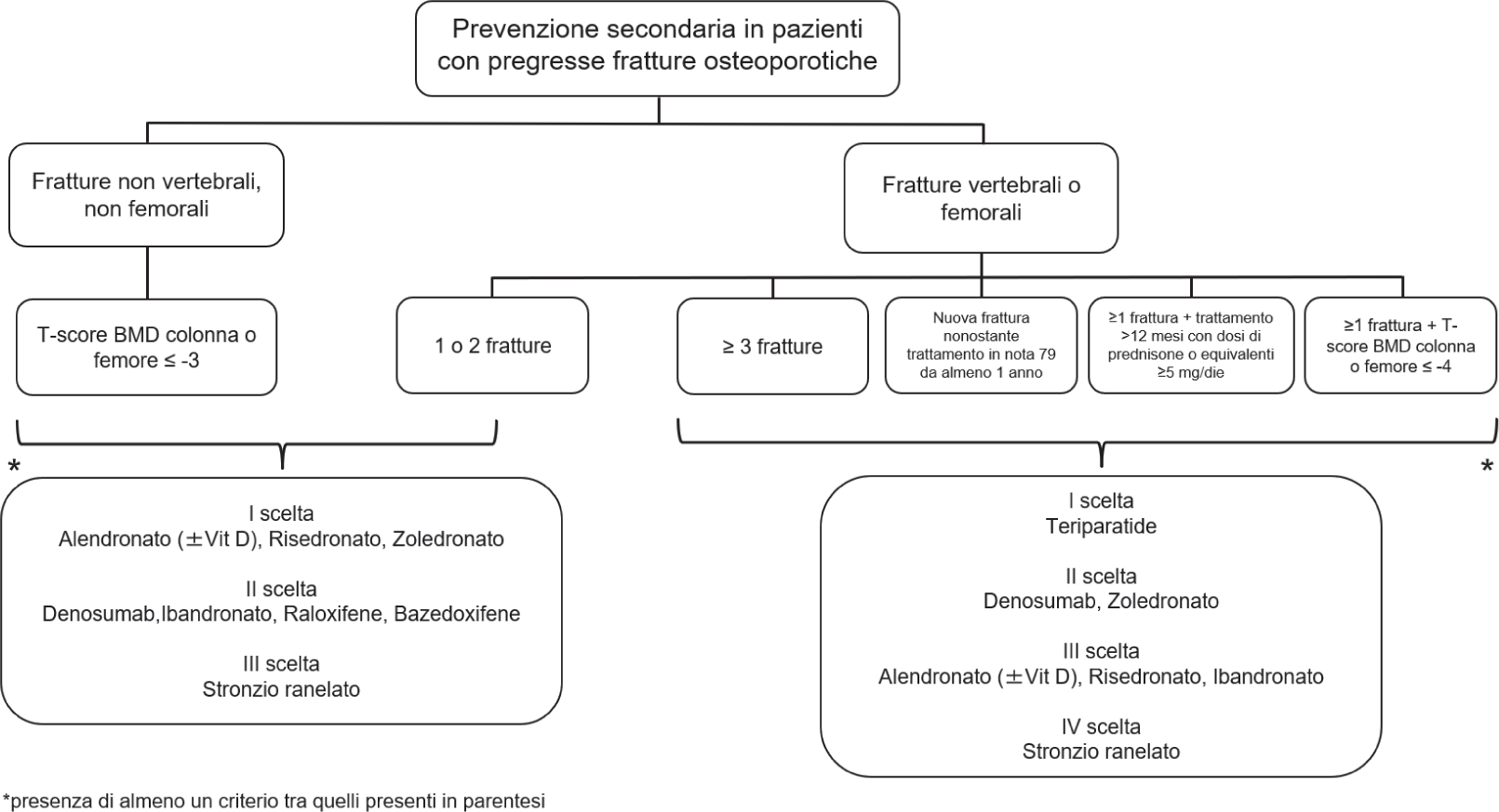
Anche i risultati di diversi studi condotti valutando dati di real-world in contesti italiani indicano uno scostamento tra quanto raccomandato e la reale pratica clinica e sottolineano un andamento di inappropriatezza prescrittiva e di aderenza non ottimale alle terapie, con pesanti ricadute dal punto di vista sia clinico che economico, come descritto di seguito.
In un precedente studio retrospettivo basato sui flussi amministrativi correnti di un campione di cinque ASL italiane (15), è stata analizzata una coorte di pazienti osteoporotici a partire dai 50 anni di età con una pregressa frattura da fragilità, allo scopo di valutare l’utilizzo dei farmaci osteoporotici e l’aderenza a tali trattamenti in relazione anche all’incidenza di nuovi eventi fratturativi e alla mortalità per tutte le cause. Le caratteristiche demografiche basali della coorte, formata principalmente da donne anziane, hanno innanzitutto suggerito come il problema delle fratture da fragilità possa essere sottostimato negli uomini anche quando questi siano considerati a rischio elevato di frattura (ovvero in presenza di frattura da fragilità pregressa). I risultati dello studio hanno evidenziato come due pazienti su cinque non ricevessero alcun trattamento osteoporotico. Secondo gli autori dello studio, l’assenza di una prescrizione di farmaci in questi pazienti potrebbe riflettere la tendenza di sottostimare il rischio di recidiva della frattura e delle sue conseguenze negli anziani (13,14); a conferma di ciò, i pazienti non trattati dopo una prima frattura hanno mostrato una percentuale minore di prescrizione di farmaci osteoporotici prima dell’inclusione nello studio. In linea con quanto riportato nella Nota 79, oltre l’80% dei pazienti trattati riceveva una supplementazione di calcio/vitamina D. L’importanza di prescrivere supplementazioni di vitamina D in associazione con i farmaci osteoporotici è stata evidenziata anche nella pratica clinica (24,25). Infatti, nelle donne in post-menopausa trattate con farmaci per l’osteoporosi in associazione con supplementazioni di vitamina D, è stato osservato un aumento maggiore della densità ossea e una diminuzione più pronunciata del rischio di frattura rispetto ai pazienti che assumevano solo farmaci per l’osteoporosi (26). I pazienti in terapia con farmaci osteoporotici hanno mostrato un rischio inferiore di incorrere nuovamente in una frattura da fragilità del 44% e di decesso del 64% rispetto ai pazienti non trattati (15). Nel medesimo studio è emerso anche un livello generalmente non ottimale di aderenza alle terapie con una quota di pazienti aderenti (MPR ≥ 80%) nel range compreso tra il 30% (pazienti trattati solo con farmaci per l’osteoporosi) e il 48% (pazienti trattati che associavano supplementi di calcio/vitamina D). Un’aderenza ottimale conferiva un rischio minore del 77% di ri-frattura rispetto ai pazienti con un MPR < 40%.
In parallelo agli esiti clinici, nella medesima popolazione di pazienti osteoporotici di oltre 50 anni con pregressa frattura sono stati valutati anche l’assorbimento di risorse sanitarie e i costi sanitari diretti a carico del SSN in relazione alla presenza di prescrizioni per farmaci osteoporotici da soli o in associazione con supplementi di calcio/vitamina D (27). I risultati hanno mostrato come la spesa media annua sia risultata inferiore nel gruppo dei pazienti in trattamento rispetto ai soggetti non trattati (€ 4428,26 vs € 9289,85, rispettivamente). In particolare, la voce di costo a maggiore impatto era quella relativa ai ricoveri ospedalieri (escluso il ricovero al momento dell’inclusione), risultata più elevata nei non trattati (€ 7801,74 vs € 2627,77 nei pazienti in trattamento). Tale dato potrebbe essere spiegato dall’efficacia del trattamento dell’osteoporosi nel prevenire fratture successive, in linea con la minore incidenza di ulteriori fratture nei soggetti trattati (19,7/1000 anni-persona) rispetto ai soggetti non trattati (41,2/1000 anni-persona) e con una revisione sistematica in cui è stata riportata l’analisi di costo-efficacia dei farmaci osteoporotici in donne in post-menopausa con pregresse fratture vertebrali (28). Nel costo dei ricoveri relativi a una frattura sono incluse anche le protesi, che, come tutti i dispositivi medici, sono associate a un preciso limite di costo. Di conseguenza, la prevenzione di nuove fratture nelle popolazioni maggiormente esposte (pazienti con pregressa frattura) potrebbe contribuire a contenere la spesa sanitaria. I dati riportati nello studio hanno indicato, inoltre, che tale effetto si rende ancora più evidente se si associa al trattamento una supplementazione di calcio/vitamina D. La voce di spesa relativa ai farmaci è risultata maggiore nel gruppo dei pazienti trattati (€ 1159,55) che nei pazienti non trattati (€ 677,18), come previsto.
Gli indicatori come strumento di misura e monitoraggio nell’ambito dell’osteoporosi
Dai risultati descritti emerge come un adeguato trattamento in accordo con le Linee Guida e il potenziamento dell’aderenza siano fattori chiave sia per il miglioramento dello stato di salute del paziente sia per la razionalizzazione del consumo di risorse sanitarie. Occorre, dunque, innanzitutto dotarsi di strumenti in grado di poter misurare e monitorare periodicamente l’appropriatezza d’uso dei medicinali, sintetizzando sia le scelte prescrittive del medico che la modalità di utilizzazione da parte del paziente (22). Con la prospettiva di promuovere e implementare un modello organizzativo/gestionale nell’ambito dell’osteoporosi in alcune realtà italiane, è stato progettato un pacchetto di indicatori volti a misurare l’appropriatezza prescrittiva e l’aderenza al trattamento nell’ambito dei farmaci per il trattamento dell’osteoporosi, mediante l’utilizzo di database amministrativi (29). Il profilo di utilizzazione delineato dal calcolo degli indicatori ha confermato, in linea con la letteratura pubblicata, lo scostamento nella pratica clinica rispetto alle raccomandazioni delle Linee Guida (5), evidenziando delle aree di inappropriatezza. Nello specifico, gli indicatori riguardanti la percentuale di pazienti in trattamento con farmaci per l’osteoporosi occasionali al trattamento (risultato pari al 18%) e la percentuale di pazienti in trattamento con farmaci per l’osteoporosi senza pregressa frattura vertebrale o di femore, senza pregressa terapia con corticosteroidi e senza accesso ambulatoriale per accertamenti previsti (risultato pari al 33,3%) hanno permesso di individuare delle aree di sovra-utilizzo dei farmaci osteoporotici. Tali indicatori dovranno tendere a una diminuzione del valore per essere nella situazione in cui, in assenza di indicazione, non vi sia prescrizione. Parallelamente, aree di sotto-utilizzo sono state identificate dall’indicatore relativo alla percentuale di pazienti in trattamento con farmaci per l’osteoporosi aderenti al trattamento (43,9% di pazienti aderenti alle terapie) e dall’indicatore riguardante la percentuale dei pazienti con frattura vertebrale o di femore o in terapia con corticosteroidi in trattamento con farmaci per l’osteoporosi, pari al 21,1%. In questo caso, il verso del miglioramento dovrà tendere a un aumento del valore, in modo che vi sia prescrizione in presenza di indicazione. Inoltre, in un’ottica di efficientamento delle risorse, occorre menzionare come il paziente in sovra-utilizzo possa sottrarre risorse al paziente in sotto-utilizzo, con un conseguente impatto sui costi.
L’utilizzo degli indicatori permette non solo di valutare la distanza dai valori obiettivo, ma anche di definire le priorità di intervento e le azioni finalizzate a implementare l’appropriatezza prescrittiva per migliorare lo stato di salute del paziente (esiti clinici) e una minimizzazione del consumo di risorse sanitarie secondo la prospettiva del Servizio Sanitario Nazionale (esiti economici).
Prospettive di miglioramento
Le evidenze scientifiche attualmente disponibili hanno, dunque, evidenziato come, a oggi, non vi sia un trend di miglioramento riguardante i comportamenti prescrittivi in termini di aderenza alle terapie e di appropriatezza, che continuano a essere non ottimali. Da un punto di vista gestionale, una possibile soluzione potrebbe riguardare l’inserimento dell’aderenza al trattamento e dell’appropriatezza prescrittiva tra gli obiettivi strategici dei decreti regionali e degli accordi locali per il governo della spesa farmaceutica. Spesso, infatti, gli obiettivi fissati sono di consumo, orientando le azioni prescrittive anche attraverso il sistema degli incentivi. Inserire tra gli obiettivi i consumi farmaceutici piuttosto che l’aderenza al trattamento e l’uso della terapia raccomandata focalizza l’attenzione e orienta le azioni di cambiamento verso i primi piuttosto che i secondi.
Inoltre, disporre periodicamente di indicatori di aderenza delle modalità prescrittive a standard predefiniti potrebbe offrire l’opportunità di organizzare e sviluppare, all’interno delle singole realtà locali, processi di governo clinico e di monitoraggio interno in forma di audit clinico, il cui impatto positivo sulla pratica clinica in termini di miglioramento della compliance da parte degli operatori sanitari alle pratiche desiderate e della qualità̀ assistenziale è ampiamente riconosciuto (30,31). In tal modo, si rende possibile identificare i pazienti con un profilo d’utilizzazione insoddisfacente e valutare gli effetti delle azioni messe in campo per ridurre lo scostamento tra modalità prescrittive e standard terapeutici.
Infine, un ulteriore aspetto riguarda l’effettiva presa in carico del paziente mediante il coinvolgimento dei prescrittori, tra cui i medici di medicina generale e gli specialisti, non solo nella fase di analisi e di revisione periodica degli indicatori durante processi di audit, ma anche in un eventuale ri-assetto organizzativo, al fine di garantire risorse umane, materiali e di tempo e aumentando la compliance alle raccomandazioni prescritte.
Conclusioni
Nonostante la comprovata efficacia delle terapie osteoporotiche disponibili, la scarsa aderenza terapeutica e l’inappropriatezza prescrittiva sono frequentemente riscontrate nei contesti di reale pratica clinica e potrebbero rappresentare un ostacolo per una gestione ottimale del paziente osteoporotico. Diventa dunque fondamentale trovare soluzioni per implementare l’aderenza terapeutica, associata a un rischio inferiore di incorrere in un successivo evento fratturativo, e l’appropriatezza prescrittiva, associata sia a un rischio inferiore di incorrere in un’ulteriore frattura da fragilità sia a una minore spesa a carico del SSN. Tali soluzioni potrebbero passare attraverso l’inserimento dell’aderenza al trattamento e dell’appropriatezza prescrittiva nel sistema degli obiettivi strategici delle Amministrazioni Sanitarie, attraverso la condivisione con i prescrittori di tali obiettivi e mediante anche processi di audit clinico e, infine, attraverso il monitoraggio periodico degli indicatori e l’adozione di azioni correttive specifiche e individualizzate sui pazienti con un profilo di utilizzazione insoddisfacente.
Disclosures
Conflict of interest: The authors declare no conflict of interest.
Financial support: This research received no specific grant from any funding agency in the public, commercial, or not-for-profit sectors.
Bibliografia
- 1. NIH Consensus Development Panel on Osteoporosis Prevention, Diagnosis, and Therapy. Osteoporosis prevention, diagnosis, and therapy. JAMA. 2001;285(6):785-795. CrossRef Medline
- 2. Pavone V, Testa G, Giardina SMC, Vescio A, Restivo DA, Sessa G. Pharmacological Therapy of Osteoporosis: A Systematic Current Review of Literature. Front Pharmacol. 2017;8:803. PMC CrossRef Medline
- 3. Figliomeni A, Signorini V, Mazzantini M. One year in review 2018: progress in osteoporosis treatment. Clin Exp Rheumatol. 2018;36(6):948-958. Medline
- 4. Johnell O, Kanis JA. An estimate of the worldwide prevalence and disability associated with osteoporotic fractures. Osteoporos Int. 2006;17(12):1726-1733. CrossRef Medline
- 5. Rossini M, Adami S, Bertoldo F, et al. Guidelines for the diagnosis, prevention and management of osteoporosis. Reumatismo. 2016;68(1):1-39. CrossRef Medline
- 6. Ricciardi A, Geraci A, Montagner IM, Alongi GD, Marinato L, Corso L. The role of osteoporosis in hip fractures in two Italian hospitals. SM J Orthop. 2016;2(4):1045. CrossRef
- 7. Mafi Golchin M, Heidari L, Ghaderian SMH, Akhavan-Niaki H. Osteoporosis: A Silent Disease with Complex Genetic Contribution. J Genet Genomics. 2016;43(2):49-61. CrossRef Medline
- 8. Hernlund E, Svedbom A, Ivergård M, et al. Osteoporosis in the European Union: medical management, epidemiology and economic burden. A report prepared in collaboration with the International Osteoporosis Foundation (IOF) and the European Federation of Pharmaceutical Industry Associations (EFPIA). Arch Osteoporos. 2013;8(1-2):136. CrossRef Medline
- 9. Degli Esposti L, Adami S, Iolascon G, et al. Cost of osteoporosis-related fracture in Italy. Results of the BLOCK study. FE. 2011;12(3):99-105. CrossRef
- 10. IOF. Ossa Spezzate, Vite Spezzate: Un Piano d’azione per Superare l’emergenza Delle Fratture Da Fragilità in Italia. 2018. (Accessed September, 2020). Online
- 11. Murad MH, Drake MT, Mullan RJ, et al. Clinical review. Comparative effectiveness of drug treatments to prevent fragility fractures: a systematic review and network meta-analysis. J Clin Endocrinol Metab. 2012;97(6):1871-1880. CrossRef Medline
- 12. Freemantle N, Cooper C, Diez-Perez A, et al. Results of indirect and mixed treatment comparison of fracture efficacy for osteoporosis treatments: a meta-analysis. Osteoporos Int. 2013;24(1):209-217. CrossRef Medline
- 13. Keshishian A, Boytsov N, Burge R, et al. Examining the treatment gap and risk of subsequent fractures among females with a fragility fracture in the US Medicare population. Osteoporos Int. 2017;28(8):2485-2494. CrossRef Medline
- 14. Yusuf AA, Matlon TJ, Grauer A, Barron R, Chandler D, Peng Y. Utilization of osteoporosis medication after a fragility fracture among elderly Medicare beneficiaries. Arch Osteoporos. 2016;11(1):31. CrossRef Medline
- 15. Degli Esposti L, Girardi A, Saragoni S, et al; on the behalf of the Study group. Use of antiosteoporotic drugs and calcium/vitamin D in patients with fragility fractures: impact on re-fracture and mortality risk. Endocrine. 2019;64(2):367-377. CrossRef Medline
- 16. Osteoporosi: esiti e costi della ridotta appropriatezza|Sanità 24 – Il Sole 24 Ore [Internet]. [cited 2020 Jan 30]. (Accessed September, 2020). Online
- 17. Curtis JR, Westfall AO, Cheng H, Lyles K, Saag KG, Delzell E. Benefit of adherence with bisphosphonates depends on age and fracture type: results from an analysis of 101,038 new bisphosphonate users. J Bone Miner Res. 2008;23(9):1435-1441. CrossRef Medline
- 18. Tafaro L, Nati G, Leoni E, et al. Adherence to anti-osteoporotic therapies: role and determinants of “spot therapy”. Osteoporos Int. 2013;24(8):2319-2323. CrossRef Medline
- 19. Greco EA, Migliaccio S, Marcocci C, Romagnoli E. Appropriatezza terapeutica in osteoporosi. L’Endocrinologo. 2017;18(4):153-158. CrossRef
- 20. Nota 79. Gazzetta Ufficiale della Repubblica Italiana. Serie generale – n. 75. 30 Marzo 2017. [Internet]. [cited 2020 Jan 30]. (Accessed September, 2020). Online
- 21. Quaderni del Ministero della Salute 4 – “Appropriatezza diagnostica e terapeutica nella prevenzione delle fratture da fragilità da osteoporosi”. [Internet]. (Accessed September, 2020). Online
- 22. Osservatorio Nazionale sull’impiego dei Medicinali. L’uso dei farmaci in Italia. Rapporto Nazionale 2015. Roma: Agenzia Italiana del Farmaco; 2016. (Accessed September, 2020). Online
- 23. Osservatorio Nazionale sull’impiego dei Medicinali. L’uso dei farmaci in Italia. Rapporto Nazionale 2018. Roma: Agenzia Italiana del Farmaco; 2019. (Accessed September, 2020). Online
- 24. Bouillon R, Marcocci C, Carmeliet G, et al. Skeletal and Extraskeletal Actions of Vitamin D: Current Evidence and Outstanding Questions. Endocr Rev. 2019;40(4):1109-1151. CrossRef Medline
- 25. Giustina A, Adler RA, Binkley N, et al. Controversies in Vitamin D: Summary Statement From an International Conference. J Clin Endocrinol Metab. 2019;104(2):234-240. CrossRef Medline
- 26. Adami S, Giannini S, Bianchi G, et al. Vitamin D status and response to treatment in post-menopausal osteoporosis. Osteoporos Int. 2009;20(2):239-244. CrossRef Medline
- 27. Degli Esposti L, Saragoni S, Perrone V, et al. Economic burden of osteoporotic patients with fracture: effect of treatment with or without calcium/vitamin D supplements. NDS. 2020;12:21-30. CrossRef
- 28. Hiligsmann M, Evers SM, Ben Sedrine W, et al. A systematic review of cost-effectiveness analyses of drugs for postmenopausal osteoporosis. Pharmacoeconomics. 2015;33(3):205-224. CrossRef Medline
- 29. Perrone V, Ghigi A, Nappi C, et al. Esiti clinici e sostenibilità economica nel trattamento delle fratture da fragilità ossea. Il Progetto FASTER (Fractures: algorithm for the suSTainability and the Effectiveness of caRe). Giornale Italiano di Farmacia Clinica. 2020;34(3):114-122. CrossRef
- 30. Baronciani D, Perrone E, Magrini N. Audit clinico: uno strumento per favorire il cambiamento. In: Collana “Contributi per il governo clinico”. Il Pensiero Scientifico Editore Roma; 2014. (Accessed September, 2020). Online
- 31. Degli Esposti L. L’equilibrio tra appropriatezza prescrittiva e sostenibilità economica: dagli indicatori di consumo agli indicatori di percorso. Giornale Italiano di Farmacoeconomia e Farmacoutilizzazione. 6(2):5-15. (Accessed September, 2020). Online